¿Cuáles son las secuelas que puede dejar la COVID-19 y por cuánto tiempo afecta?
El virus pandémico infecta a todos los órganos del cuerpo. La gravedad de las secuelas dependerá de la afección del coronavirus en cada paciente y otras variables que detallan los especialistas.
- Escolar de 14 años logra puntaje de ingreso a la UNI, pero no podrá ocupar la vacante
- Un solo colegio de Lima logra seis de los ocho primeros puestos en el examen de admisión de la UNI con original método
La tercera ola de la COVID-19, oficializada por el repunte de casos de la variante ómicron, registra un mayor alcance en el número de infectados que de fallecidos. A finales de enero de 2022, a casi dos años de iniciada la pandemia, los nuevos positivos que registra la sala situacional del Ministerio de Salud (Minsa) excede a los 10.000 contagios diarios. Esta es la cifra promedio de los pacientes que podrán padecer las secuelas del virus.
La República contactó a dos neumólogos para identificar las variables que condicionan la potencial gravedad del efecto posterior al contagio: las comorbilidades y el mal uso de los antibióticos o corticoides para tratar una infección viral.
TE RECOMENDAMOS
¿DESASTRE NATURAL O DESASTRE DE AUTORIDADES? | ARDE TROYA CON JULIANA OXENFORD #FEEG2026
PUEDES VER: Coronavirus en Perú: contagios bajan en 32 distritos de Lima, pero aún riesgo se mantiene
¿Cuáles son las secuelas que puede dejar la COVID-19?
El neumólogo Oscar Gayoso enumera las secuelas más generales que se presentan una vez terminada la infección pandémica:
PUEDES VER: Revisa los candidatos y sus planes de gobierno

- Fatiga muscular
- Sensación de cansancio o fatiga
- Tos (puede ser crónica)
- Daño al pulmón
- Palpitaciones del corazón.
¿Cuán graves pueden llegar a ser las secuelas?
Ambos neumólogos consultados, Oscar Gayoso y Fernando Romero, coinciden en que la principal condición que determina la potencial gravedad de la secuela es el grado de afección que deja la COVID-19 en el cuerpo. Es una relación proporcional. Lo explica el Dr. Romero, quien trabaja en la Unidad de Cuidados Intensivos (UCI) del hospital Gustavo Lanatta Luján (propiedad de EsSalud en el Norte Chico): “A mayor compromiso de la afección (pulmonar y algún otro sistema), mejor probabilidad de que se presenten secuelas a nivel del sistema comprometido”.
Un factor más específico que condiciona, al mismo tiempo, la potencia de la afección en el organismo en la etapa de infección y, por ende, las posteriores graves secuelas son las comorbilidades. Mientras peor se sufra la enfermedad, peores secuelas vendrán.
Información de los hospitales del Ministerio de Salud (Minsa) en el Norte Chico (provincias de Huaura, Oyón, Cajatambo, Barranca y Huaral) exponen que el 44% de sus fallecidos ingresaron a los centros de salud con dolencias cardiovasculares y el 22% con diabetes. Estos elementos comprometieron el desarrollo de la infección del virus en los órganos. De igual forma podrían acentuar el grado de limitación de las secuelas.
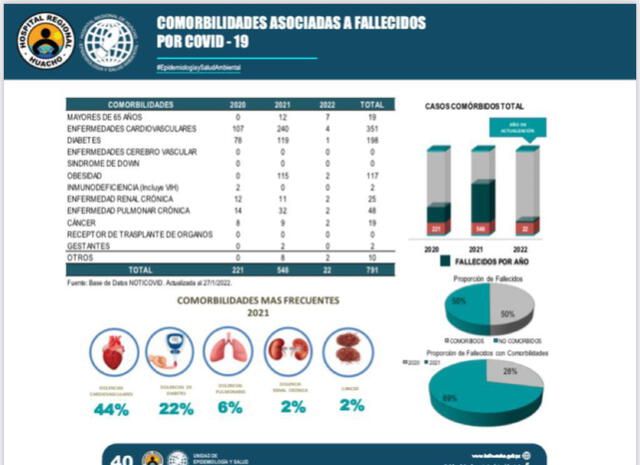
Estadísticas hasta enero de 2022 sobre las comorbilidades asociadas a fallecidos por COVID-19. Foto: Minsa norte chico.
Por su parte, el Dr. Gayoso, también neumólogo del hospital Cayetano Heredia y docente de su universidad, advierte que pueden existir complicaciones en los denominados “eventos adversos“: accidentes médicos que ocurren en la UCI. Por ejemplo —dice el doctor—, cuando un paciente de afección grave está bajo de oxigenación, se necesita, en poco tiempo, agentes oxidantes en alta dosis. Eso puede dañar los tejidos pulmonares. “Es bueno para salvarme la vida, pero puede hacer daño a mi pulmón“, explica en primera persona.
El mismo proceso de entubación también presenta peligros. El primero y más evidente es que, al hacerlo, introduces un artefacto extraño en el interior de la tráquea. Si ocurre alguna complicación, dice Gayoso, se puede dañar “la mucosa de la tráquea y producir complicaciones en la zona“.
Al infectar a nivel viral y a todos los órganos del cuerpo, la COVID-19 puede condicionar al contagiado desde la etapa de síntomas, la hospitalización y luego hasta en las secuelas.
¿Por cuánto tiempo se pueden tener las secuelas?
“Más que la mortalidad en el sentido de secuelas, hablaríamos de una discapacidad o de una limitación funcional“, precisa Fernando Romero. Por su lado, el neumólogo Gayoso agrega que “el 80% de pacientes va a presentar una sensación de cansancio y fatiga muscular”, las cuales pueden disminuir luego de seis meses.
De igual forma, la curva desciende en la gravedad con el caso de la tos pos-COVID-19. Aunque, detalla el docente, “siempre se va a quedar un pequeño grupo de pacientes con tos crónica, que es el daño que ha causado el virus dentro del pulmón“. Sin embargo, esos casos son minoritarios a comparación del 70% de pacientes que tosen a los 15 días de haberse infectado, como informa Gayoso.
Para Romero, el énfasis debe estar en la limitación que producen las secuelas. Los pacientes, antes de contagiarse, no caminaban por limitaciones congénitas, pero ahora, aunque quisieran, no pueden andar como alguna vez lo hicieron. Eso ocurre si la afectación pulmonar del virus fue grave. “Muchas veces, haber padecido del virus nos deja con un cierto grado de dependencia. Eso es lo preocupante de las secuelas”, acota el doctor.
La complicación del mal uso de antibióticos y corticoides cuando el organismo no lo necesita
Para tratar una infección viral, no será hasta que el organismo demande el uso de antibióticos y corticoides el momento en que deben ser recetados. Su uso desmedido puede provocar un debilitamiento del sistema inmune y de su respuesta, conocido también como inmunosupresión. Por eso, como apunta el doctor Fernando Romero, en una dosis excesiva, el medicamento se puede convertir en un veneno. “Esto (ocurre) debido a que el antibiótico lo que mata es bacterias, pero nosotros en el cuerpo tenemos bacterias buenas“, manifiesta.
El abuso de estas medicinas cuando no son necesarias pueden comprometer no solo el desarrollo de la infección del virus pandémico, sino las hipotéticas secuelas, que serían, sin ninguna duda, graves.




















