Aparecen superbacterias por el uso excesivo de antibióticos durante la pandemia
El consumo innecesario de antibióticos para tratar la COVID-19 aceleró la aparición de bacterias resistentes a estos medicamentos en Perú y otros países de Latinoamérica. Nos estamos quedando sin ‘armas’ para combatir estas infecciones.
- Australianos transforman cáscaras de maní en un material clave para mejorar baterías de celulares: todo en 10 minutos
- Un coloso dormido bajo el océano: el supervolcán submarino que mide casi 5.000 metros y supera 9 veces el tamaño de Lima
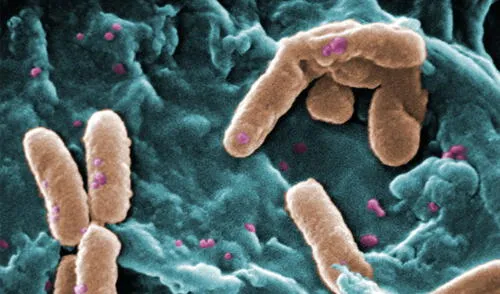
Desde los primeros meses de la pandemia, el consumo de antibióticos en Latinoamérica se incrementó exponencialmente en personas con síntomas leves y hospitalizados por COVID-19. No solo resultó ser un sinsentido en la gran mayoría de los casos (estos fármacos matan bacterias, no virus), sino que también agravó un problema que se venía gestando silenciosamente en todo el planeta: la aparición de ‘superbacterias’.
Se les llama así a las bacterias que se han vuelto resistentes a la mayoría de antibióticos, los únicos medicamentos que las pueden combatir. Por ende, estos patógenos suelen causar infecciones que son prácticamente intratables.
Como todo ser vivo que aprende a adaptarse a un ambiente hostil, las bacterias desarrollan mecanismos de resistencia para sobrevivir a los antibióticos. Por esa razón, el uso indebido y excesivo de estos fármacos acelera dicho proceso en las bacterias del organismo de las personas y en las que se encuentran en el ambiente, ya que entran en contacto con los desechos sanitarios contaminados por esos medicamentos.
La Organización Panamericana de la Salud (OPS) informó en noviembre que, durante el transcurso de la pandemia, más del 72% de los pacientes con COVID-19 hospitalizados en la región recibieron antibióticos, a pesar de que solo el 14% de ellos presentaba una infección secundaria, que justificaba su uso.
El otro caldo de cultivo para superbacterias se estuvo gestando fuera de los hospitales, en la comunidad. En el caso del Perú, la automedicación con antibióticos como la azitromicina se disparó. El aumento fue entre 50% y 70%, informó EsSalud a principios de 2021.
Se detectaron varios brotes de bacterias resistentes en los hospitales peruanos en el primer año de la pandemia. Foto: Andina
Solo era cuestión de tiempo para que se hagan evidentes las primeras consecuencias.
En setiembre de 2020, el Ministerio de Salud del Perú (Minsa) ya tenía reportes de cinco brotes de bacterias multirresistentes en pacientes hospitalizados por COVID-19. Fueron 42 las víctimas mortales.
Ronnie Gavilán, doctor en Biología Molecular y secretario técnico de la Comisión Multisectorial de Antimicrobianos, indica a La República que estos brotes continuaron siendo frecuentes a nivel nacional, y que una de las causas principales ha sido ese “uso irracional” de antibióticos.
Un informe publicado por la OPS, a fines de octubre de este año, señala que este problema ya azota a casi toda la región: Ecuador, Argentina, Chile, Uruguay, Paraguay, Guatemala y Belice reportaron el aumento o nueva aparición de estas superbacterias.
Amenazas de larga duración
El doctor Paúl Cárdenas, profesor del Instituto de Microbiología de la Universidad San Francisco de Quito (Ecuador), explica que las bacterias transfieren sus genes de resistencia a otras de la misma o diferente especie.
Por eso, incluso las personas sanas, que abusan del consumo de antibióticos, son una bomba de tiempo: las bacterias que habitan naturalmente en su organismo desarrollan genes de resistencia y están listas para transferirlos a bacterias visitantes con capacidad infecciosa.
Así, estas nuevas superbacterias comienzan a transmitirse entre las personas hasta que llegan a huéspedes más vulnerables, como personas que cursan ya una infección, niños, ancianos, pacientes crónicos o inmunodeprimidos.
Cultivo de la especie Klebsiella peumoniae, una enterobacteria que ha acumulado resistencia en los últimos años. Foto: The Wire
Los cuadros clínicos causados por estas bacterias incluyen infecciones en el aparato respiratorio (neumonías), en las vías urinarias, en el tracto gastrointestinal y en los tejidos blandos.
Si estos patógenos aparecen en un hospital o llegan ahí, el ciclo es mucho más problemático. Basta con ver los continuos reportes de infecciones resistentes en las Unidades de Cuidados Intensivos, donde los pacientes adquieren estas infecciones mediante los respiradores o las sondas.
Ya sea que el paciente fallezca o logre sobrevivir, el peligro no ha acabado allí.
“La mayoría de desechos infecciosos de los hospitales son eliminados hasta cierto punto. Pero muchas de estas bacterias, que se quedan en el ambiente, llegan a nuestras fuentes de agua, que a su vez llegan a la comunidad con muy poco tratamiento”, lamenta Paúl Cárdenas al mencionar la situación de Ecuador, que no es muy distinta a la del resto de Latinoamérica.
“Si uno mide estos genes de resistencia a antibióticos en aguas residuales prepandémicas y los compara con las mediciones pospandémicas, vemos un incremento”, añade.
¿Qué ‘armas’ nos quedan para combatir estas infecciones?
Cuando los antibióticos usados de forma ambulatoria, como azitromicina o doxiciclina, fallan en combatir una infección bacteriana, el paciente debe ser hospitalizado y tratado con fármacos más potentes, que suelen administrarse por vía intravenosa.
Entre esos medicamentos destacan los carbapenémicos, un grupo de antibióticos de amplio espectro que se usan “en la última etapa de los tratamientos”, explica Ronnie Gavilán.
Lamentablemente, los carbapenémicos también han sido usados de forma indiscriminada durante la pandemia de COVID-19. Precisamente el citado informe de la OPS señala que las nuevas superbacterias detectadas de la región son resistentes a estos antibióticos. Y también se han encontrado en otros continentes.
Lista de bacterias resistentes a los antibióticos, publicada en 2018 por la OMS. Imagen: AFP
“Después de los carbapenémicos, solo nos quedan los antibióticos de reserva. Uno de ellos es la colistina”, añade el especialista.
Coincidentemente, las bacterias resistentes halladas en los brotes de hospitales peruanos en 2020 solo eran sensibles a la colistina.
En el siglo pasado, este fármaco fue descartado para los humanos debido a su toxicidad renal, pero volvió a ser considerada, hace 15 años, ante la propagación de las bacterias resistentes y la falta de opciones para combatirlas. Ahora es de importancia crítica para la OMS.
Pero esta ‘última arma’ también ha comenzado a perder efectividad.
En 2015, se detectó en China un gen que vuelve a las bacterias resistentes a la colistina. Y este año, una investigación de la Universidad Científica del Sur detectó en Lima bacterias resistentes a colistina en muestras de carne de res y pollo, lo que podría deberse al uso de este antibiótico como promotor de crecimiento en las granjas.
La nueva pandemia
Como se ha mencionado, las superbacterias ya están en el ambiente y la comunidad, y será difícil erradicarlas. Por tanto, lo que nos queda ahora es frenar el consumo irracional de antibióticos para ralentizar su aparición.
El otro reto es conseguir nuevos antibióticos capaces de vencer o burlar los poderosos escudos desarrollados por estos patógenos. Por ahora, este panorama no es muy alentador, ya que muy pocos de estos fármacos experimentales están siendo probados en ensayos clínicos.
Según datos de la OMS, cada año se producen alrededor de 700.000 muertes en el mundo a causa de infecciones resistentes a los fármacos, lo que incluye a principalmente a bacterias, pero también hongos y otros microbios.
La entidad calcula que este número de decesos podría llegar a 10 millones para el 2050, lo que convertiría a estas infecciones en la principal causa de muerte global.
El microbiólogo y asesor de la OMS, Bruno González Zorn, señaló a El País que el abuso de antibióticos durante la pandemia de COVID-19 ha acelerado este pronóstico. “Puede que los 10 millones de muertes ya no ocurran en 2050, sino en 2040 o en 2030″, advirtió.
Un coloso dormido bajo el océano: el supervolcán submarino que mide casi 5.000 metros y supera 9 veces el tamaño de Lima
Australianos transforman cáscaras de maní en un material clave para mejorar baterías de celulares: todo en 10 minutos
Científicos descubren que la inflamación en el sistema digestivo puede acelerar la pérdida de la memoria
Recetas

Tallarines verdes peruanos: receta clásica deliciosa (VIDEO)

Cómo preparar un arroz con pollo tradicional riquísimo (VIDEO)

Sudado de pescado (VIDEO)

Escabeche de pollo receta: fácil y buenazo (VIDEO)
Ofertas

Cineplanet
CINEPLANET: 2 entradas 2D + 2 bebidas grandes + Pop corn gigante. Lunes a Domingo
PRECIO
S/ 47.90
Perulandia
PERULANDIA: FULL DAY + Piscinas + S/. 35 o S/.40 de VALE DE CONSUMO + Perusaurus y más. Según elijas
PRECIO
S/ 59.90
Soho Color Salón & Spa
Alisado Brasilero para todo largo con opción a corte. Elige local
PRECIO
S/ 99.90
La Bistecca
ALMUERZO O CENA BUFFET + Postre + 1 Ice tea de Hierba luisa en sus 4 LOCALES
PRECIO
S/ 85.90


