¿Dejamos de ser inmunes a la COVID-19 cuando nuestros anticuerpos desaparecen?
Un reciente estudio reveló que, en un plazo de 2 a 3 meses, los recuperados pierden los anticuerpos que produjeron contra el virus.
- Científicos españoles logran convertir colillas de cigarrillos en asfalto para pistas y carreteras más duraderas: China apoyó
- Sorpresa en la comunidad científica: nace la primera cría en libertad de un animal desaparecido de su hábitat tras más de 100 años
Las personas que vencieron la COVID-19 llevan en su sangre los rastros de dicha batalla. Se trata de los anticuerpos, aquellos que su organismo produjo para atacar la infección y que los continúan protegiendo durante un tiempo prolongado después de la recuperación.
De acuerdo con una investigación en pacientes, cuando una persona adquiere esta enfermedad, su sistema inmune produce en las primeras 2 o 3 semanas la inmunoglobulina M (IgM), un poderoso anticuerpo que ataca directamente al virus o bacteria que se está propagando. Casi al mismo tiempo, entra en acción la inmunoglobulina G (IgG), los anticuerpos más abundantes, que permanecen alertas después de la infección.
En epidemias de otros coronavirus de origen animal, como el SARS-CoV y el MERS-CoV, se demostró que los anticuerpos continuaban circulando durante al menos un año. Sin embargo, un estudio publicado el pasado 18 de junio en la revista Nature reveló que, en el caso del nuevo coronavirus (SARS-CoV-2), este tipo de defensas comienzan a disminuir en un plazo de 2 a 3 meses. De hecho, en parte del grupo de personas analizadas, ya no quedaban rastros de IgG.
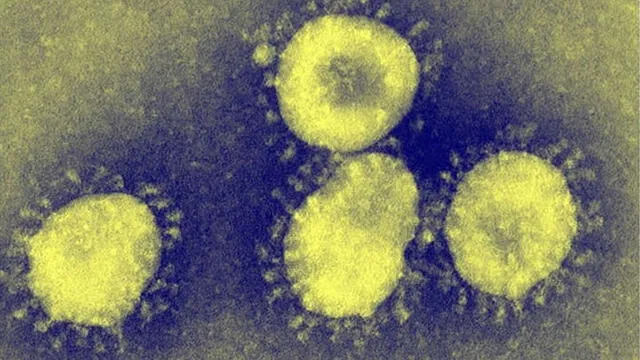
Vista microscópica del SARS-CoV-2. Crédito: CDC.
Los propios autores del estudio advirtieron que estos y otros hallazgos sugieren “una corta duración de la inmunidad después de la infección por SARS-CoV-2″, lo que podría indicar riesgos en el tan deseado regreso a la normalidad antes de que obtenga una vacuna.
La corta duración de los anticuerpos significa poco tiempo para aprovechar la sangre de los recuperados para ayudar a los enfermos, como es el caso de las donaciones del plasma sanguíneo.
Pero, ¿también significa que los recuperados perderán su inmunidad?
Inmunidad pasiva y activa
Según los Centros para el Control y Prevención de Enfermedades (CDC) de EE .UU., hay dos tipos de inmunidad: pasiva y activa.
Cuando un humano recibe una transferencia de anticuerpos producidos por otro, adquiere la inmunidad pasiva contra una o más enfermedades. El problema es que esta protección es temporal, ya que los anticuerpos se degradan con el tiempo.
Además de las transfusiones de sangre, una forma común de inmunidad pasiva es la que recibe un bebé de su madre, cuando los anticuerpos se transportan a través de la placenta durante las últimas semanas del embarazo. Esto protegerá al infante hasta un año.
Por otro lado, la inmunidad activa es la estimulación del sistema inmune para producir anticuerpos e inmunidad celular contra invasores biológicos, como el virus de la COVID-19. Una forma de adquirir esta protección es superar dicha infección.
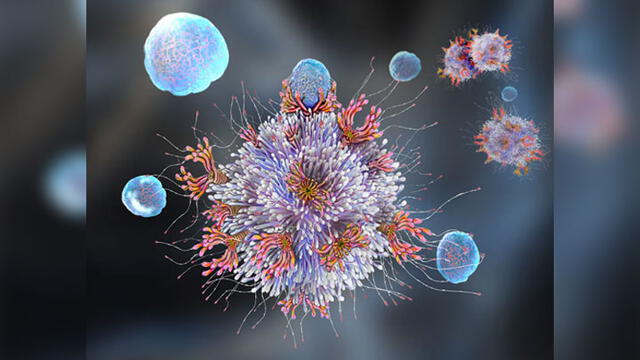
El sistema inmune combate a los agentes infecciosos. Imagen: Science Photo Library.
Después de la exposición del sistema inmune a un antígeno (por ejemplo, una proteínas de SARS-CoV-2), las llamadas “células B de memoria” almacenan esta información y se quedan circulando en la sangre. Cuando la persona vuelve a exponerse a los antígenos del virus, las células de memoria comienzan a replicarse y producen anticuerpos a gran velocidad para eliminar la infección en tiempo ‘récord'. Esto se llama memoria inmunológica.
Generalmente, la memoria inmunológica dura muchos años o persiste durante toda la vida. Esto también se logra mediante las vacunas, compuestos que llevan la ‘información’ del virus, que producen respuestas inmunes similares a lo que ocurre en la infección, pero sin generar enfermedad en la persona.
PUEDES VER Vacuna contra la COVID-19 proporcionaría inmunización hasta por dos años, según investigadores rusos
¿Nos quedamos sin inmunidad?
Un problema para la inmunidad activa, y por ende también para las vacunas, es la capacidad del virus para cambiar con el tiempo. Esto ocurre cuando el patógeno se replica —se reproduce— cada vez que pasa a un nuevo huésped, lo que causa ‘errores’ en el genoma de las nuevas copias. Estamos hablando de las mutaciones.
Un virus que muta mucho puede llegar a alterar sus propiedades biológicas al punto de que resultaría irreconocible para el sistema inmune de una persona que ya superó la enfermedad o se vacunó para protegerse de esta.
Por ejemplo, cada año se desarrollan nuevas vacunas contra los virus de la gripe (Influenza) debido a que estos patógenos tienen una alta tasa de mutación. Eso también explica porqué recaemos cada cierto tiempo.
Afortunadamente, el SARS-CoV-2 no muta con tanta frecuencia, lo cual es inusual para un virus de ARN. Sin embargo, su estabilidad genética puede tener una causa específica.
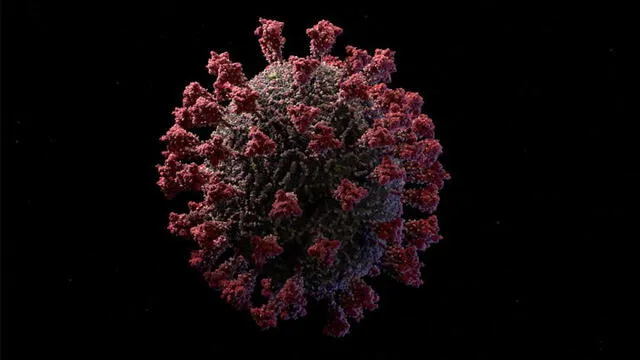
Modelo del coronavirus SARS-CoV-2. Fuente de imagen: Visual Science.
“Este virus cambia muy poco debido a que tiene un mecanismo de reparación de errores en su propio genoma. Muchos virus no tienen ese mecanismo, por eso son muy variables”, explicó a La República Guillermo Martínez de Tejada, microbiólogo de la Universidad de Navarra (España).
A la luz de estos datos, no parece ser que el fin de los anticuerpos signifique el fin de la inmunidad. Pero tampoco se puede descuidar a los recuperados que continúan en estado de vulnerabilidad, como los que sufren enfermedades crónicas o los ancianos, quienes tienen una respuesta inmune deficiente.




















