Perú y la cuarentena: ¿cuándo y cómo salimos?
Análisis. Dadas las severas limitaciones que tenemos de testeo y seguimiento, cuando se pueda levantar la cuarentena, gradual e incrementalmente, será fundamental una estrategia de salida sostenible poscuarentena. De su éxito, que requiere del cumplimiento de todos, dependerá que podamos evitar nuevos brotes significativos del virus.
- Aplazan audiencia de prisión preventiva para Adrián Villar tras objeciones de Cesar Nakazaki sobre informe pericial
- Línea 2 del Metro ya está al 85% y Ositrán propone conexión con la Línea 1 para acelerar apertura

Por: Alfonso de la Torre, Piero Ghezzi y Alonso Segura (HacerPerú)
Los peruanos nos preguntamos cuándo vamos a salir de la cuarentena. Parece altamente improbable que sea el 13 de abril, pero nadie conoce la respuesta exacta. Ni siquiera el Gobierno. Dependerá de cómo evolucione la epidemia. Los indicadores de casos y muertes que escuchamos diariamente son muy imperfectos y nos dan poca información de qué está ocurriendo en tiempo real.
TE RECOMENDAMOS
¡RENUNCIA EN EL CASO MARZANO! Y LÓPEZ ALIAGA SE DESPLOMA | ARDE TROYA CON JULIANA OXENFORD #FEEG2026
PUEDES VER: Revisa los candidatos y sus planes de gobierno

¿Qué tan útiles son los indicadores más usados?
Comencemos con los contagios reportados. Tienen muy poco que ver con el número real de contagiados. Una persona primero se contagia, incuba y luego entra a un periodo de infección. Cuando presenta síntomas, normalmente se demora en llamar. Luego pasan un par de días antes de tomarle la prueba y bastantes más en darle resultados. En suma, entre el contagio y el reporte en el Perú pueden fácilmente transcurrir 15 o 20 días. Una muestra de ello es que aproximadamente la mitad de los pacientes hospitalizados con síntomas de COVID-19 no son oficialmente reportados a la espera de los resultados de sus pruebas. Incluso, hay casos en que la muerte ocurre antes de obtener el resultado. Es información demasiado rezagada.
Pero el problema no es solo el rezago entre el contagio y el reporte, sino el subreporte del número de casos. Este es el resultado de tres problemas. El primero es que al no hacer testeos masivos nos perdemos un alto porcentaje de casos que son asintomáticos (entre 25% y 50%). El segundo (y relacionado) es que al tener un stock muy limitado de pruebas moleculares el número de casos reportados va a estar restringido por la cantidad de pruebas llevadas a cabo. El tercero son los falsos negativos–pacientes a los cuales se les dice que no tienen COVID-19 a pesar de que en realidad sí lo tienen–cuya proporción aún no se conoce con certeza en las pruebas moleculares y posiblemente esté exacerbada por nuestra todavía limitada experiencia en aplicarlas–. (Nótese que el problema de los falsos negativos es aún más significativo para las pruebas serológicas aplicadas en las primeras fases de la enfermedad).
El número reportado de muertes presenta un problema distinto. Presumiblemente es más preciso. Pero como el período transcurrido entre contagio y muerte ronda entre los 20 y 25 días, en promedio, esta cifra es también una medida de lo que ha ocurrido en el pasado. Aunque la epidemia se haya controlado, los muertos van a seguir aumentando por algunas semanas más. Tan es así que el número de muertos del crucero Diamond Princess, cuyo brote terminó hace más de un mes, hasta ahora sigue creciendo.
Usemos un ejemplo para estimar el tremendo margen de error potencial en estos indicadores. En el momento de escribir este artículo había aproximadamente 55 muertos y 30 pacientes en UCI. Si asumimos que la mitad de aquellos pacientes en UCI fallecen en los próximos días tendríamos 70 muertos esperados en este grupo (=55+0.5*30). Los estimados internacionales sugieren que en condiciones normales la verdadera tasa de letalidad del COVID-19 –no la naif que se obtiene de medir muertos entre casos reportados– es entre 1% y 2%. Tomemos 1.5%. Ello implica que habría aproximadamente 4.700 (=70/.015) infectados hace 20 días (que es el rezago promedio entre el contagio y la muerte). Pero hace 20 días el Perú reportaba 10 casos. ¿Cuál es la realidad?
Los indicadores más relevantes
Mejores indicadores de lo que está ocurriendo con la epidemia son el número de pacientes hospitalizados y en UCI. A diferencia del número de personas infectadas, estos son números básicamente reales (salvo que la demanda excediese la disponibilidad de UCI). Sabemos cuántos son. Y a diferencia de los muertos, los hospitalizados y UCI se conocen mucho antes. Dicho de otra manera, son un indicador líder de las fatalidades que se esperarían en los siguientes días.
Por lo tanto, la epidemia estaría cediendo si el número de hospitalizaciones y UCI se estabiliza (obviamente debajo de la capacidad que puede atender el sistema de salud) y luego empieza a caer. Pero para poder evaluarlo, el Gobierno (y la ciudadanía) debería tener un reporte diario más pormenorizado de los pacientes hospitalizados y en UCI. Deben incluirse tanto los confirmados como aquellos sospechosos (dadas las limitaciones de las pruebas). Estos sí serían indicadores en tiempo real.
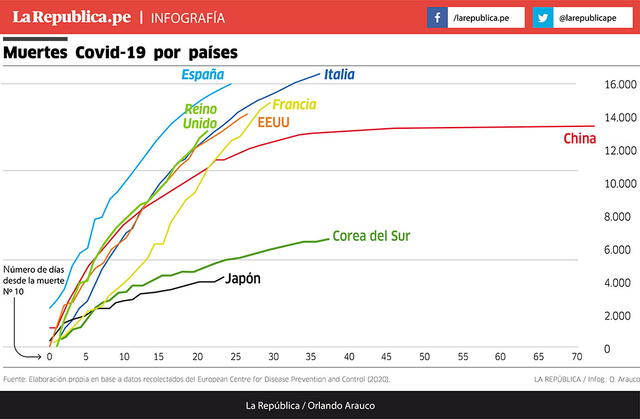
¿Y qué hacemos con las pruebas? La principal recomendación de la OMS ha sido “testear, testear, testear”, en parte basada en la exitosa experiencia de Corea del Sur, el único país que sin medidas radicales de supresión ha logrado estabilizar lo que en algún momento parecía una epidemia descontrolada (ver gráfico 1). La recomendación de la OMS sería, por tanto, tomar pruebas masivas (en algunos casos a pacientes asintomáticos), de aquellos positivos se rastrearía sus contactos durante la etapa infecciosa y se les pondría en cuarentena a todos (contagiado y contactos). Por último, se implementaría un sistema de monitoreo para asegurar que dichas personas se mantienen en cuarentena, previniendo nuevos contagios.
Evidentemente, una estrategia de testeo masivo, combinando adecuadamente pruebas moleculares (identificación) y serológicas (descarte posterior de inmunizados) con el seguimiento (hasta donde se pueda) de posibles contagios sería muy útil. Pero es difícil de implementar. Se requieren capacidades que los países que lo hacen bien han podido desarrollar con muchos años de aprendizaje.
En el Perú no hemos demostrado ninguna capacidad para poder implementarlo efectivamente. Dado ello, las pruebas moleculares no son mucho más que un certificado de que un paciente ha tenido COVID-19. No dan ninguna información en tiempo real para la toma de decisiones en el monitoreo de la epidemia o en el aislamiento de los contagiados y sus contactos. Si no hay un cambio radical en cómo está funcionando el sistema, las pruebas moleculares que consigamos no van a ayudar mucho.
Por lo anterior, quizás más importante para la toma de decisiones va a ser tener una estrategia de salida sostenible poscuarentena.
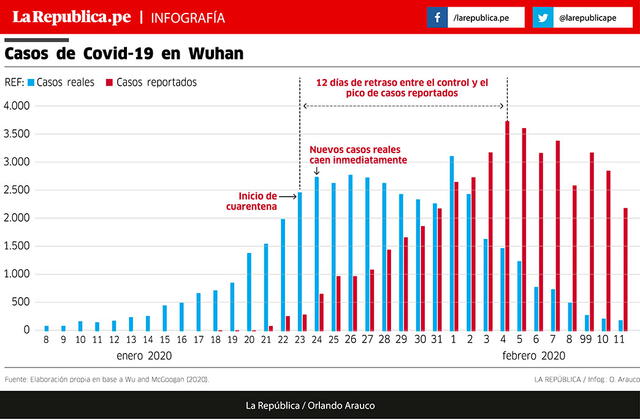
Es evidente que el Gobierno acertó con la supresión (“Los riesgos del COVID-19”, edición del 22 de marzo). Al reducir drásticamente el número de contactos, la supresión impuesta por la cuarentena generalizada tendría que hacer retroceder la epidemia. Es probable que hayamos llegado al pico de infecciones, algo que por el rezago en el reporte los números oficiales todavía no van a capturar. En Wuhan, el número de infectados (el real estimado ex post y no el reportado) empezó a caer inmediatamente (ver gráfico 2) y solo luego de 12 días se empezó a ver en los casos reportados. Dados nuestros problemas más agudos en el rezago del reporte, nosotros tendríamos que esperar incluso más días.
La cuarentena no soluciona la epidemia, simplemente la contiene y compra tiempo para poder implementar las medidas necesarias. De nada van a servir todos los sacrificios de la cuarentena si no tenemos una estrategia diseñada de acuerdo con nuestra realidad para salir de ella. La epidemia volvería, los casos crecerían nuevamente y necesitaríamos una nueva cuarentena. Simplemente habríamos pateado el problema hacia adelante, y el rebrote podría llevarnos a un pico mayor (y coincidir con el invierno podría agravar los contagios). Todos los modelos epidemiológicos lo muestran.
Ahora, ¿cuál puede ser esa estrategia de salida?
Debe ser gradual e incremental. Debemos permitir que poco a poco las actividades productivas se reincorporen, pero evitando que los casos de contagio vuelvan a dispararse. El proceso debe ser iterativo y algunas medidas van a tener que ser ajustadas, enmendadas o revertidas sobre la marcha.
Puede que, apenas termine la cuarentena, se mantenga el toque de queda a partir del horario fuera de trabajo de oficina. Permitamos (siempre con distanciamiento social, lo que puede involucrar horarios diferenciados, teletrabajo, etc.) que el aparato productivo se ponga en funcionamiento gradualmente. Observemos qué ocurre durante unas semanas y, si el virus se mantiene controlado (medido sea por casos, por pacientes críticos o por muertes), podría permitirse abrir escuelas y, posteriormente, universidades Los restaurantes podrían volver a atender con la mitad de su aforo original, y todavía incentivando el delivery. También podrían permitirse los viajes interprovinciales y algunos internacionales. Si, por el contrario, hay indicios de rebrote, se pueden revertir algunas de las medidas. E, incluso, se puede regresar a una cuarentena generalizada y un nuevo estado de emergencia nacional, o a cuarentenas circunscritas a ciertas ciudades, provincias o regiones como sugirió recientemente el ministro de Salud.
Para este proceso ágil e iterativo de ajustar y soltar, el Gobierno requerirá información en tiempo real de cómo está evolucionando la epidemia. Es allí donde la información de cómo van las hospitalizaciones y UCI versus las capacidades del sistema de salud será útil. Si dichos indicadores se encuentran relativamente estables por un número de 10-12 días (y sin sobrepasar las capacidades del sistema de salud), el Gobierno podrá relajar medidas. Pero si empiezan a subir, tendrá que ajustarlas. Tendremos que adaptarnos en el camino, con prudencia.
Más allá de este enfoque incremental, y ante la evidencia de nuestra incapacidad de implementar un modelo “quirúrgico” como el de los países del Sudeste Asiático, debemos tomar una serie de medidas realistas complementarias. Estas pueden incluir:
Primero, uso obligatorio de mascarillas. Cada vez es más evidente que reduce la velocidad de transmisión de la enfermedad y que los asintomáticos también contagian. Además, la evidencia sugiere que el uso masivo reduce el estigma de usar mascarillas e incluso la probabilidad de tocarse la cara. Tiene beneficios de salud pública, no requiere grandes capacidades y puede tener un efecto positivo importante en nuestra industria textil (formal e informal).
Segundo, obligar el uso de dispensadores de jabón y desinfectante en todas las escuelas, hospitales, y en un sentido general, en todos los locales con atención al público.
Tercero, incentivar el aislamiento relativo de los mayores de 65 años (y otros grupos vulnerables) mediante incentivos para que se queden en casa. Debería considerase una pensión regular y ajustar temporalmente la actual. Para pagarles habrá que ser cuidadosos. No pueden estar haciendo cola en el Banco de la Nación ni teniendo que firmar padrones presenciales en dependencias públicas.
Cuarto, incentivar el distanciamiento social voluntario de toda la población. Ello implica menos reuniones sociales, deportes de poco contacto, evitar saludos con contacto. Las reuniones por encima de 20 personas deberían mantenerse prohibidas.
Quinto, aumentar capacidades en UCI, incluyendo camas, respiradores y otros equipos, además de elevar la cantidad de internistas (lo cual requiere de capacitación). Esto además incluye mejorar las condiciones de protección de los profesionales de la salud para reducir la posibilidad de que se infecten.
Sexto, protocolos sanitarios para los sectores productivos, de manera que puedan reiniciarse, pero reduciendo las probabilidades de que se vuelvan focos de contagio.
Séptimo, tomar medidas para reducir la densidad de pasajeros en unidades de transporte público (formal e informal) con fiscalización estricta. Esto comprende la aplicación de horarios laborales escalonados (tanto de entrada como de salida) para evitar congestionamiento. Se debe requerir a empresas que continúen aplicando mecanismos para el trabajo remoto donde sea posible.
Octavo, fortalecer mecanismos de fiscalización para poder asegurar que en el sector informal se cumplan regulaciones en torno a aforo y normas sanitarias, por ejemplo. En el caso del comercio informal, las autoridades municipales deberán evitar grandes aglomeraciones.
Esta lista no es ni completa ni perfecta, pero es realista. Se apalanca en nuestras fortalezas y en el acelerado aprendizaje (local e internacional) generado por la evolución de la epidemia. Habrá riesgos en cada etapa y será necesario hacer ajustes. El Gobierno deberá ser transparente y mejorar el reporte de la información. Debe también explicarle a la población que si no se cambian comportamientos, una segunda cuarentena podría ser necesaria.
El virus no terminará con la cuarentena. Contenerlo va a requerir un esfuerzo consistente hasta que llegue un tratamiento o una vacuna. Y demandará la contribución y responsabilidad de todos. Si no lo hacemos, el sacrificio de estas semanas no habrá valido la pena.
muertes covid-19
coronavirus wuhan

coronavirus medida




















