Jesús Valverde, médico intensivista: “Decidir quién sí (vive) y quién no, fue bastante doloroso, triste”
El expresidente de la Sociedad Peruana de Medicina Intensiva advierte sobre las carencias que tienen las UCI y confirma que, tras un año y medio de casos y muertes por COVID-19, hay una nula preocupación por la salud mental de los médicos. “Tiene que haber una política de prevención”, argumenta.
- Torre Trecca será modernizada y beneficiará a 5.7 millones de asegurados de EsSalud: obra estuvo paralizada por más de 50 años
- Bus de la empresa ETSIBOSA es incendiado en El Agustino: conductor resulta herido tras quedar envuelto en llamas
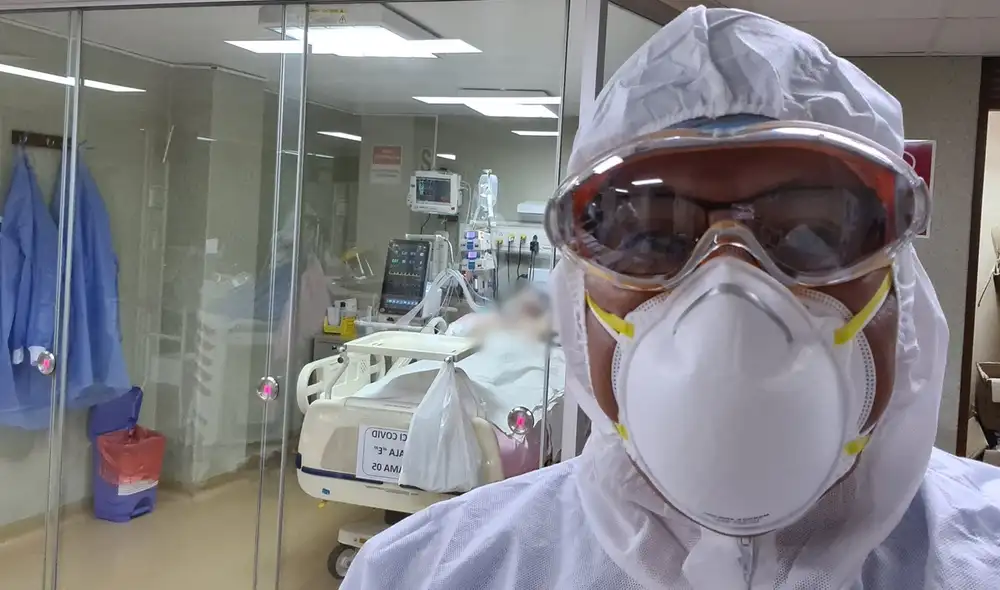
Luego de estar casi un año al mando de una Unidad de Cuidados Intensivos (UCI), Jesús Valverde, expresidente de la Sociedad Peruana de Medicina Intensiva, se infectó por COVID-19. Fue el 13 de febrero de este año que dio positivo, cuatro días después de haber recibido su primera dosis. No hizo cuadro grave, se recuperó y a fines de marzo completó su esquema de inmunización.
Ahora, Valverde hace un alto a sus labores para dialogar con La República sobre la pandemia del coronavirus en el Perú. En medio de un escenario con más del 40% de la población objetivo vacunada con ambas dosis y con el descenso de los casos y muertes por la COVID-19, el médico intensivista comenta las carencias en las Unidades de Cuidados Intensivos (UCI), como el hecho de que se las tenía abandonadas y sin un crecimiento de camas, lo cual fue evidente durante los más altos picos de la primera y segunda ola.
TE RECOMENDAMOS
TC DEFINE EL FUTURO DE CERRÓN Y ELIO RIERA EN VIVO | ARDE TROYA CON JULIANA OXENFORD #FEEG2026
La reflexión que le deja esta ola pandémica es valorar a los médicos que están en primera línea y, sobre todo, trabajar por su salud mental, la salud de quienes estuvieron y siguen tratando de salvar la vida de los peruanos.
PUEDES VER: Revisa los candidatos y sus planes de gobierno

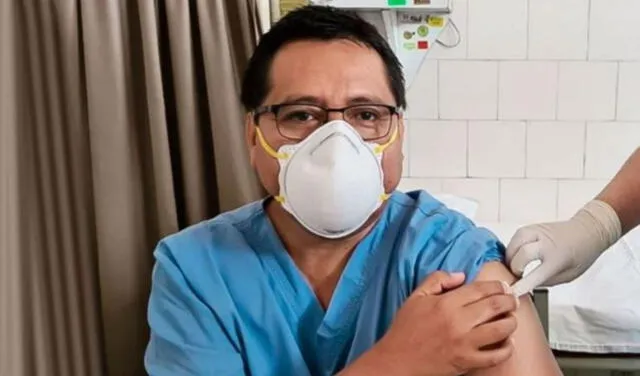
Jesús Valverde recibió su primera dosis en febrero y a los pocos días dio positivo a COVID-19. Foto: Andina
¿Cuántos médicos intensivistas eran cuando comenzó la pandemia y cuántas camas UCI habían disponibles en el territorio nacional?
Éramos 700, pero por los temas de comorbilidad y enfermedades que la COVID-19 estaba golpeando fuertemente, se fueron de descanso 150 médicos intensivistas, aproximadamente. Hemos estado laborando alrededor de 500. De los 700, en Lima somos alrededor del 50% y el otro 50% en regiones. En la parte de la sierra norte y central había un déficit importante de especialistas y en la selva también. Casi en toda la costa, de Tumbes hasta Tacna, sí había mayor presencia de médicos intensivistas. Cuando empezó la pandemia, a nivel nacional, habían 820 camas en UCI, tanto en Ministerio de Salud, EsSalud, Gobiernos regionales y clínicas privadas. Y siempre hemos tenido una ocupación, antes de la pandemia, cerca del 90%. Siempre encontrabas una cama UCI ocupada y pacientes esperando porque no habían camas.
La población desconocía sobre el coronavirus, ¿qué información tenían en ese momento para poder enfrentar la pandemia?
Cuando el 6 de marzo aparece el caso del paciente cero, todos nosotros decíamos que era como la influenza. Pero nos dimos cuenta que era un tema serio. Luego apareció el caso del cura y el primer paciente fallecido el 17. Cuando el Hospital de la FAP nos da información, vimos que el paciente fallecido había ingresado con un pulmón severamente comprometido y que no tenía respuesta al tratamiento. En ese momento, se armó una situación de pánico en el personal de salud, no sabíamos cómo enfrentar porque no teníamos equipos de protección. Fue bastante preocupante.
Entonces, ¿cómo fue la organización para armar una logística y atender a los contagios por COVID en UCI?
Se comenzaron a armar equipos dentro de los hospitales para destinar al tratamiento de los pacientes, teníamos llenas las UCI de otras enfermedades. Se armaron pequeñas UCI en algunos sectores de los hospitales, áreas de aislamiento, neumología, emergencia y allí entraron a trabajar los intensivistas. El 12 de marzo en la Clínica San Pablo, donde también trabajo, llegó el primer caso. El señor Vidal estuvo 8 semanas en UCI y sobrevivió. No conocíamos esta enfermedad. Comenzamos a participar en varios Webinar entre médicos a nivel mundial. Hubo una información en Italia, España, EE. UU. que la situación era complicada de manejarla y se armaron los protocolos, pero había mucha restricción de recurso humano.
Sin el equipo humano necesario y los casos en aumento, ¿cuántos turnos realizaban para atender a los pacientes en UCI?
Al principio, los médicos intensivistas hacíamos 150 horas al mes. Cada hospital implementó una UCI de 6 camas. Luego, comenzó a subir a 8 camas, 12 y empezó a crecer. Las horas de trabajo aumentaron y tuvimos sobrecarga de trabajo. Era impresionante porque los pacientes no llegaban de a uno, sino de 20, 30 en emergencia. Y cada vez que queríamos atenderlos, solo había una UCI y la desocupación de esas camas eran de 6 semanas. En el peor momento de la primera ola, en una noche de guardia, he visto 35 muertos y la cifra no iba relacionada con la información que daba el Minsa que reportaba 150 muertos a nivel nacional, por ejemplo. No había equipos, oxígeno, recurso humano y la verdad era bastante estresante, venir al hospital y encontrarte en una situación prácticamente atada de manos.
Con los hospitales colapsados en la primera ola, se reveló que los médicos intensivistas seleccionaban qué paciente entraba a UCI y quién no.
En UCI siempre hubo ese tipo de selección porque las camas han sido muy pocas. Incluso, desde antes de la pandemia. Si un paciente no ingresaba a UCI, se le colocaba en una unidad de emergencia con un respirador. Allí se manejaba el caso y luego se pasaba a UCI. Con los pacientes COVID, estaba colapsada la emergencia. No había donde colocar a los pacientes, UCI colapsado, hospitalización menos. Eran pacientes graves que, en su mayoría, más del 60% requerían UCI. El tema era como transmitirlo a la población. Nosotros lo veníamos haciendo desde el mes de abril. No teníamos donde colocar los pacientes y teníamos que elegir. La verdad decidir quién sí (vive) y quién no, fue bastante doloroso, triste. Es un tema de que no solo se basa en la opinión de una persona, sino también del equipo que está de guardia, que son cinco o seis médicos. Se hace en base a un documento que se llama interconsulta. El médico que está en emergencia o sala de hospitalización, te solicita una cama UCI porque el paciente ya está muy mal y tiene que ingresar a un respirador. En un turno de 12 horas, teníamos 50 solicitudes y en el peor momento hasta 80. Entraban uno, dos pacientes, o a veces ninguno. Se tuvo que hacer una valoración bastante objetiva para decir qué paciente era recuperable y quien podía ingresar porque hablábamos de un estado de recuperabilidad. Las personas no entendían, nadie te iba a entender. Acá la intención era ser lo más claros posible y era una enorme responsabilidad, porque si decidíamos mal, el paciente que ingresaba se te moría, pero detrás de ese paciente que se iba a morir también habían otros que iban a tener mejor posibilidad del que había ingresado.
Un colapso total.
En el Hospital Dos de Mayo, en nuestro mejor momento, hemos tenido 60 camas UCI. En la sala de hospitalización teníamos 200 pacientes y 100 en emergencia. Generalmente tratábamos de ingresar a UCI al paciente que tenía menos tiempo con la enfermedad porque tenía mayor recuperación. Era tan dramático porque tenías que elegir al paciente que no tenía ninguna enfermedad previa, era joven y tenía poco tiempo con el COVID y eso te lo encontrabas en la sala de emergencia. Las cifras que dan ahora son una catástrofe. El que menos ha tenido la perdida de un familiar cercano. Nosotros como personal de salud, hemos sido, incluso, hasta responsables de haber llevado el virus y de haber contagiado al adulto mayor. Es algo que queda adentro y ha pasado en muchos casos. Un estrés post-traumático de haber sufrido la enfermedad, haber contagiado y que ese familiar haya fallecido. Recuperar a esa gente (médicos intensivistas) ha sido increíble porque para que vuelvan a trabajar otra vez, en un área que han visto fallecer a sus familiares. Es traumático.
¿Qué medidas tomaron para poder salvar a las personas en la segunda ola? Se pedía más camas UCI pero no había recurso humano.
Me reuní constantemente con la gente del gobierno para comunicarles qué medidas debíamos tomar. Siempre fui de la idea de sincerar las cosas. Si no éramos drásticos en esto, se iban a perder más vidas. Teníamos que llevarlo a una situación de sobrevivencia: primero el personal de salud y segundo las mujeres embarazadas. Si llegaba un personal de salud infectado que necesitaba oxígeno o UCI, se le daba prioridad, igual si llegaba una mujer embarazada. El resto debía esperar. Eso se documentó en decisiones de ética con 17 puntos en situación crítica. Habían muchas acusaciones contra nosotros, amenazas en la parte legal porque todos tenían derecho a la salud. Eso había que tenerlo plasmado en un documento que sea publicado por el gobierno. El Perú se había prestado para que la situación sea de desastre. Tal como se vivió, la íbamos a pasar mal, lo único era sobrevivir. En la noche era un colapso total, podíamos registrar 50 pacientes fallecidos.
Cuando el personal de salud fue vacunado y también se empieza a inmunizar a los adultos mayores, ¿se notó el cambio en las UCI?
Sí, la vacuna ha sido el punto de quiebre para controlar la enfermedad. Desde febrero del 2021 que se empezó con el personal de primera línea y en abril, tuvimos un impacto. Eso ha contribuido.
¿En qué mes vio que las camas UCI se iban liberando?
Ya no veíamos cobertura de pacientes de 70 años a más en abril-mayo. Solo teníamos pacientes de 50, 40 años en UCI y la cantidad era menos. Lo que pasa es que dado del pánico de la primera ola, los adultos mayores se cuidaron muy bien, hubo menos casos de adulto mayor y con la vacuna, se protegieron mejor. Actualmente, tenemos más del 90% en UCI que son no vacunados o una sola dosis.
Y cuando hablan con ellos y les preguntan cómo se contagiaron, ¿qué les responden?
El que no se ha vacunado, generalmente, responde por orden religioso. Luego hay personas que no han tenido el alcance para una vacunación. Mientras que la persona que se ha vacunado de primera dosis se ha confiado demasiado porque muchos que han tenido la enfermedad dicen que porque se han contagiado anteriormente, es suficiente con una vacuna y les ha vuelto a dar de forma y no es así.
En quincena de octubre, empezarán a aplicar la dosis de refuerzo al personal de salud, ¿cómo tomó este anuncio del Minsa?
Con la Sinopharm nos ha ido muy bien. Hay un fundamento científico y hay que apoyarlo. Yo apoyo la tercera dosis en base a fundamentos científicos y también creo que la combinación de dos dosis y dos mascarillas te ayudan a tener un nivel de protección por encima del 95%.
Cuando el Minsa tenga vacunado a la población objetivo con dos dosis y el Gobierno levante las medidas sanitarias, ¿cómo cree que será el comportamiento de la sociedad?
Siempre habrá gente que no se vacune aquí y en otros países. Yo creo que el impacto y el sufrimiento que ha tenido el peruano ha sido de una situación de desastre, porque el que menos ha tenido un familiar fallecido. Nos hemos acostumbrado a usar la mascarilla. Va a ser bien difícil que nos quitemos la mascarilla. Particularmente, me siento más seguro, uso la mascarilla para todos lados y me la quitaré de acá a dos años. He visto esta conducta en todo el personal de salud. Cuando la OMS diga que está controlada la pandemia, recién lo haré. El Perú es una situación de absoluto desastre, nadie nos va a quitar lo que hemos vivido y va a ser bien difícil de borrar esta experiencia.
¿Qué reflexión le deja las carencias vividas en UCI y qué plantea para los médicos intensivistas?
No debemos olvidar lo que hemos vivido. Siempre se responsabiliza de que no hay hospitales, que nuestro sistema de salud es ineficiente, pero creo que el elemento principal es que nos ha faltado recurso humano. Nuestro personal de salud no es muy reconocido económicamente y muchos se van fuera del país. Casi la tercera parte de médicos que egresan de la Escuela de Medicina de pregado, se van. Eso pasa porque no hay un reconocimiento laboral. Tenemos que trabajar en dos o tres lugares para tener un ingreso al estándar de un médico sudamericano. Esto es importante para dedicar todos los esfuerzos en un solo trabajo y realizar investigaciones, que es algo que carece mucho el médico peruano. Se tiene que revalorizar al recurso humano del sector salud para que podamos mejorar nuestro sistema, no solo te hablo en el tema económico, sino también en el tema del bienestar. Tiene que haber una política de prevención al médico. Nosotros hemos padecido una situación de un año y medio de desastre y nadie se ha preocupado por nuestra salud mental. Muchos colegas están abandonando las UCI porque no quieren volver a vivir lo que ha pasado. Es bien difícil olvidarse del rostro de una persona que te pidió ayuda y no se la pudiste dar. Necesitamos mucho apoyo emocional para el personal de primera línea de UCI y emergencia, quienes han visto padecer el sufrimiento de muchos peruanos que no han podido ser atendidos porque nuestro sistema de salud ha sido muy malo.





















