Medicamentos contra la COVID-19: idas, vueltas y dudas
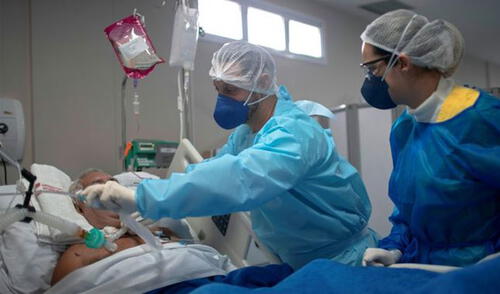
Incertidumbre en la asistencia a pacientes con coronavirus. La dexametasona se sumó a la lista de medicamentos para atender la enfermedad en pacientes graves y hospitalizados. Al mismo tiempo, se eliminó la hidroxocloroquina y se sigue estudiando la efectividad de otros fármacos en diferentes etapas del COVID-19. El Perú adquiere y usa también la dexametasona.
- Presidente del Consejo de Ministros anuncia teletrabajo y clases virtuales por escasez del GNV: estas son las principales medidas
- Adrián Villar será recluido en el penal Castro Castro: cumplirá nueve meses de prisión preventiva por muerte de Lizeth Marzano
Por: Alexandra Ampuero
Antes de entender al “nuevo” fármaco contra el coronavirus, hace falta entender primero cómo esta enfermedad se desarrolla en nuestro cuerpo. Los expertos consultados coinciden en identificar dos momentos cruciales o “fases”.
TE RECOMENDAMOS
TOMÁS GÁLVEZ SALVADO POR SUS "HERMANITOS" DEL CONGRESO | ARDE TROYA CON JULIANA OXENFORD #FEEG2026
PUEDES VER: Revisa los candidatos y sus planes de gobierno

La primera fase, llamada fase viral, comienza cuando el virus ingresa en las células humanas y se multiplica masivamente. Tanto que es detectado por el sistema inmunológico, el mecanismo natural de defensa del cuerpo humano. Así, se genera la producción de una sustancia llamada interferón, que trata de destruir al coronavirus. Esto se da al cuarto o quinto día de enfermedad.
PUEDES VER Coronavirus en Perú: clínica pide S/ 100 mil para atender a paciente con COVID-19 [VIDEO]
Prácticamente se desarrolla una ‘estrategia de guerra’ para destruir al coronavirus. El asunto aquí es que el virus se encuentra dentro de las células. Es decir, al mismo tiempo que nuestras defensas destruyen a los intrusos, están destruyendo también las propias células del cuerpo humano, lo cual lo debilita, le baja las defensas.
La doctora Patricia García, exministra de Salud y experta en salud pública, indica que “en la primera fase se necesitan antivirales, pero hasta la fecha no existe ningún antiviral cuya efectividad contra el coronavirus haya sido demostrada”.
Para esta etapa se aplican, en el Perú, las famosas hidroxocloroquina, azitromicina e ivermectina. Sin embargo, el 17 de junio, la Organización Mundial de la Salud (OMS) quitó, oficialmente, la hidroxocloroquina del protocolo de asistencia al paciente hospitalizado por b: “la evidencia demuestra que no reduce la mortalidad”, señaló la OMS en un comunicado.
El doctor Osvaldo Castañeda, inmunólogo del Hospital Cayetano Heredia, apunta que esta decisión es desinformada. “La hidroxocloroquina no sirve para evitar muertes, sirve para disminuir la carga viral y, así, la cantidad de personas que necesitan hospitalización”, afirma.
A raíz del estudio del 22 de mayo en la revista científica The Lancet que afirmaba que este medicamento contra la malaria causa “más daño que beneficio” en pacientes con COVID-19, la OMS paralizó las pruebas del medicamento en el megaensayo clínico Solidarity. Pero la revista se retractó el 10 de junio: “no podemos garantizar la veracidad de los datos del estudio”.
El doctor Eduardo Gotuzzo, experto en salud pública, en una nota de prensa publicada por el Minsa, declaró que el estudio presentó datos incorrectos, generando mucho ruido a nivel mundial. “En fases tempranas de la enfermedad y como parte de un tratamiento ambulatorio en pacientes con riesgos, otorgado por el sistema de salud, sí puede traer buenos resultados”, aseveró. No obstante, la decisión de la OMS ya está tomada. Para esta fase viral de la enfermedad, solo quedan activos los estudios enfocados en remdesivir, lopinavir e interferón beta.
Llega la dexametasona
El 16 de junio, el estudio Recovery de la Universidad de Oxford comunicó que sus estudios sobre el uso de la dexametasona han demostrado que el fármaco reduce la mortalidad por COVID-19 en pacientes hospitalizados muy graves. Aunque los resultados del estudio son preliminares, los investigadores dicen que “se puede usar desde ya para salvar vidas en el mundo”.
El especialista en medicina interna y salud pública Alonso Soto comenta que esta investigación “ha evidenciado un tratamiento con un impacto realmente positivo, basado en evidencia clara”. “No es que sea una medicina contra el coronavirus”, resalta, “el efecto es básicamente evitar el daño pulmonar”.
La dexametasona disminuye el proceso inflamatorio, que es lo que principalmente destruye al pulmón, generando serias complicaciones, y hasta la muerte, a los enfermos graves de coronavirus. Soto afirma que este medicamento es solo para la segunda fase de la enfermedad.
La segunda fase
“Es muy importante recalcar este punto porque la dexametasona solamente funciona en pacientes que han tenido ya una lesión pulmonar que los lleva a necesitar oxígeno”, aclara Soto, también miembro del Comité de Expertos COVID-19 en materia de tratamientos médicos.
Es decir, solo cuando el paciente requiere oxígeno, se beneficia de este tratamiento. “Es importante reconocer que no encontramos evidencia de beneficio para los pacientes que no requirieron oxígeno y que no estudiamos a pacientes fuera del hospital”, precisa el estudio británico. En los casos más leves de coronavirus, “los pacientes pueden ir hasta peor si se les aplica este tratamiento”, afirma Soto, “porque como cualquier corticoide puede acelerar la multiplicación del virus”.
La segunda parte de esta enfermedad es llamada “fase inflamatoria”. Cuando el sistema inmunológico se ve sobrepasado en su capacidad y comienza a destruir células por doquier, el virus avanza y llega a órganos importantes. Al que principalmente alcanza es al pulmón.
Nuestro sistema de defensa destruye, entonces, las células del pulmón y produce una superinflamación. Este escenario es conocido en el ambiente médico como “tormenta de citoquinas”: la liberación de citoquinas de manera masiva y descontrolada.
Esta tormenta es agresiva. Al final, el pulmón sufre la agresión ya no del virus, sino de nuestras propias defensas. Esta etapa surge luego de cinco o siete días de enfermedad. Lo que corresponde aquí es anular la respuesta del sistema inmunológico para que no destruya el órgano.
“Si en el momento que empieza la inflamación, los médicos actuamos de manera contundente, la paramos; ya que lo que mata es la inflamación que no se controla”, afirma el doctor Osvaldo Castañeda.
Peligro del corticoides
Castañeda comenta que la dexametasona ya ha sido usada en tratamientos médicos para enfermedades respiratorias severas: “Este mecanismo es el mismo del SARS del 2002 y el MERS del 2012. Si bien la enfermedad por coronavirus es nueva, los mecanismos son antiguos, los mismos de siempre”.
En los 70, los nefrólogos e inmunólogos empezaron a usar megadosis de corticoides a la vena. Le llamaron “pulso de metilprednisolona”. Así, con éxito, evitaron el rechazo del cuerpo a los trasplantes renales.
Desde ese año se establece el uso de la terapia del “pulso de metilprednisolona” para las inflamaciones severas producidas por el sistema inmunológico. Esta es la misma reacción que genera el coronavirus en etapa avanzada. Entonces, ¿por qué no se formalizó su uso desde el inicio de la epidemia si este tratamiento es históricamente conocido? Castañeda responde: “Si bien hay estudios que han demostrado, a lo largo del tiempo, la seguridad de esta medicación; hay muchos médicos que le tienen miedo y no quieren hacerlo porque creen que, como la metilprednisolona y la dexametasona son corticoides, van a hacer daño”.
Inclusive la OMS emitió un comunicado a inicios de la pandemia: no se debía usar corticoides porque empeoraría la enfermedad. “Esta confusión se basó en el desconocimiento del proceso de ingreso de un virus. Sí es cierto que si la dan en la primera fase, empeora la enfermedad. Lo que no es cierto es que no se pueda usar en segunda fase, donde justamente se tiene que combatir la inflamación”.
El Perú ya los autorizaba
En la resolución 240-2020, del 29 de abril, el Ministerio de Salud reconoció que los casos severos de coronavirus ocasionan la famosa “tormenta de citoquinas” y que este estado de hiperinflamación podía conducir al síndrome de dificultad respiratoria aguda, al fallo multiorgánico o a la muerte del paciente.
Es por eso que, “a pesar del limitado nivel de evidencia científica disponible”, se autoriza la administración de medicamentos como metilprednisolona o dexametasona para el manejo del estado de hiperinflamación, lo que podría “mejorar la evolución de los casos COVID-19”, señaló el documento tres meses antes de publicarse la recomendación del estudio Recovery.
El Centro Nacional de Abastecimiento de Recursos Estratégicos en Salud (Cenares) compró dexametasona el 12 de junio. Todavía no figura que el fármaco haya sido distribuido en alguna sanidad del país, a pesar de que un vocero de Cenares afirma que la dexametasona ya está dentro de las medicinas utilizadas en pacientes hospitalizados.
Se compró dexametasona por Cenares
Otra de las bondades de la dexametasona, se afirma en el estudio Recovery, es su bajo costo. El Perú, a través de Cenares, compró dexametasona a S/ 0.17 la unidad a Laboratorios Americanos.
Según Recovery, con dexametasona se evitó 1 de 8 muertes en pacientes con respirador mecánico y 1 de 25 muertes en pacientes con oxígeno.
Por otra parte, el Comité de Expertos en tratamientos para el coronavirus en Perú se reúne periódicamente a discutir avances en torno a medicinas contra el COVID-19. Entre sus miembros están José Eduardo Gotuzzo,
Armando Calvo, Sonia Indacochea, Alonso Soto, Constanza Vallenas, Eugenio Villar, Roberto Accinelli, entre otros.
.
Newsletter COVID-19 en Perú de La República
Suscríbete aquí al boletín de La República y recibe a diario en tu correo electrónico toda la información sobre el estado de emergencia y la pandemia de la COVID-19.
Resultados examen de admisión San Marcos 2026-II del 7 de marzo: conoce puntajes oficiales y quienes ingresaron
¡Atención! Sedapal confirma corte de agua en 5 distritos de Lima este 8 y 9 de marzo: revisa si tu sector será afectado
Renovación de buses del Metropolitano depende de un préstamo de US$200 millones del Banco Mundial y no hay fecha clara de llegada
Ataque con explosivo en discoteca de Trujillo en pleno concierto de Amor Rebelde deja 40 heridos
Recetas

Tallarines verdes peruanos: receta clásica deliciosa (VIDEO)

Cómo preparar un arroz con pollo tradicional riquísimo (VIDEO)

Sudado de pescado (VIDEO)

Escabeche de pollo receta: fácil y buenazo (VIDEO)
Ofertas

Cineplanet
CINEPLANET: 2 entradas 2D + 2 bebidas grandes + Pop corn gigante. Lunes a Domingo
PRECIO
S/ 47.90
Perulandia
PERULANDIA: FULL DAY + Piscinas + S/. 35 o S/.40 de VALE DE CONSUMO + Perusaurus y más. Según elijas
PRECIO
S/ 59.90
Q Spa & Wellness
Full day Spa para uno o dos con masajes y más
PRECIO
S/ 84.90
La Bistecca
ALMUERZO O CENA BUFFET + Postre + 1 Ice tea de Hierba luisa en sus 4 LOCALES
PRECIO
S/ 85.90


