Cirugía antes de nacer
Un grupo de expertos peruanos realiza una de las operaciones más complejas del mundo para tratar la espina bífida, condición que afecta a uno de cada mil neonatos. El procedimiento se realiza en cuatro países de América Latina y consiste en intervenir un cuerpo a través de otro. Esto es, abrir el útero de la gestante, operar al feto, cerrar el útero y suturar. Toda una hazaña médica.
De pronto, el médico guardó silencio. Volvió a pasar el ecógrafo por el abdomen de la gestante. Se detuvo justo ahí, a un lado del ombligo. Continuó de arriba a abajo. “De izquierda a derecha”, recuerda Liz Arana, que no sabía —no podía saber— la aciaga noticia que recibiría. Era mediados del 2018.
“Ingresaron otros doctores y me miraban preocupados. Entendía que algo pasaba, aunque trataba de estar tranquila”. Tenía 22 semanas de embarazo y había llegado a la Maternidad de Lima para practicarse una ecografía morfológica y conocer el sexo biológico de su bebé. “Se suponía que era un proceso rápido y que ese día celebraríamos en casa”. Pero no. Le soltaron unas palabras que la licuaron en llanto. “Señora, hemos detectado una malformación en la bebé — escuchó y cerró los ojos—, pero quédese tranquila, vamos a ayudarla”.
Después la condujeron a una oficina y le explicaron a detalle el “problema”: una condición conocida como espina bífida que, asociada a la falta de ácido fólico, ocasiona una ruptura en la médula espinal. Este mal congénito, a la vez, conlleva a que las fibras nerviosas queden expuestas al líquido amniótico y que el neonato —uno de cada mil en Perú— desarrolle secuelas como hidrocefalia, discapacidad motriz y dificultad para controlar orina y heces. “En ese momento solo te consume la incertidumbre —dice Liz, administradora de profesión—. Seguía helada. Atiné a preguntar sobre la solución”.
El método que cambiaría el futuro de su niña —una cirugía intrauterina— era aparentemente “nuevo” en América Latina, aunque en el mundo se realiza desde hace más de tres décadas. Perú fue el cuarto país de la región que la practicó por primera vez en 2017 —después de Colombia, Chile y Brasil— y entonces significó una proeza: para introducir una cirugía de alta envergadura en el país hacen falta al menos veinte años. Esta, en cambio, se lanzó en apenas siete y gracias al trabajo extraordinario, pero discreto, del ginecólogo obstetra Walter Ventura y del neurocirujano Marco Mejía, a quienes Liz conoció tras recibir la noticia.
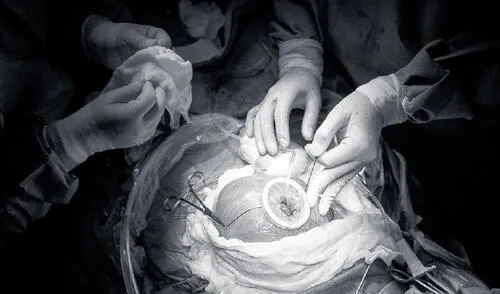
Se trata de un procedimiento peculiar, en el que un cuerpo es operado a través de otro. Dura, desde la preparación de la paciente hasta su traslado a cuidados intensivos, más de cuatro horas. Precisamente por ese tránsito arriesgado, la madre debe pasar por varias pruebas, incluso psicológicas.
Un resumen pueril del procedimiento sería el que sigue, aunque antes hay que precisar que Ventura y Mejía son la única dupla que lo practica en el país a través del Instituto Nacional Materno Perinatal (INMP). Se inicia con un corte que penetra la piel, grasa y músculos de la gestante hasta llegar a la cavidad abdominal. Su útero es extraído e invadido con un corte para aspirar el líquido amniótico y despejar el dorso del feto. Mejía interviene en ese momento para subsanar la condición. En 40 minutos, no más, debe cerrar tres capas de tejido, tan delicadas como el ala de una mariposa, vigilando al milímetro que el feto no se desangre.
“Se emplean lupas quirúrgicas que maximizan el campo operativo hasta cinco veces y estructuras más finas que el grosor del cabello”, detalla Mejía, una carrera prolífica de veinte años y perfecto estoicismo. La cirugía concluye con el cierre del útero. Sin embargo, cuando la paciente ingresa a UCI, se despliega otro desafío aún mayor: no debe registrar contracciones. De lo contrario, puede ocurrir un parto prematuro de riesgo extremo.
Liz Arana (34) accedió a esta operación en noviembre de 2018. Al año siguiente, en enero, le programaron una cesárea —todas las pacientes de este procedimiento alumbran por cesárea— y llegó al mundo su segunda hija, una nena que ahora crece saludable y que, debido a ese prodigio de la medicina, fue bautizada como Luciana Milagros.
***
Operar a un no nacido es un reto mayúsculo para los médicos del Instituto Nacional Materno Perinatal (INMP). A través de tres tipos de intervenciones se puede mejorar la probabilidad de una vida sin limitaciones físicas. La primera, mínimamente invasiva, se efectúa con una aguja. “Vamos monitoreando todo a través de un ecógrafo —explica el doctor Walter Ventura—. Hacemos cauterización o, si hace falta, transfusión de sangre al feto. Todo por el abdomen de la madre”. La segunda es mediante el acceso percutáneo. “Se introduce un endoscopio de dos a tres milímetros y proporcionamos el tratamiento”. La tercera es la cirugía abierta, protagonizada por el equipo que Ventura lidera.
Egresado de San Marcos, se interesó por la medicina fetal hace más de una década, en un país donde esa rama era inexistente. Viajó a Inglaterra, Tokio, España y Bélgica. Hizo una pasantía en el Texas Children’s Hospital, de Estados Unidos, junto a otros colegas del Instituto. Desde 2017, ambos han practicado diez cirugías intrauterinas. Es una de las más complejas del planeta.
Quince especialistas ingresan a la sala de operaciones. Los anestesiólogos inducen al sueño profundo a la gestante y al feto. Entonces el doctor Ventura y su asistente empiezan con la incisión abdominal y uterina. Una vez que el daño del feto es ubicado con exactitud, Mejía toma la posta con sus dieciséis pinzas. Mientras se realiza la microcirugía, cada cinco minutos los médicos irrigan un suero tibio dentro del útero, que simula el líquido amniótico, para que el feto mantenga su temperatura.
Cerrada la piel del neonato, los cirujanos materno fetales regresan a escena: cierran el útero, lo devuelven a la cavidad abdominal y suturan. La paciente es trasladada a cuidados intensivos, donde recibe monitoreo durante 24 horas. Antes de recibir el alta permanece cuatro días en hospitalización. Debe volver al INMP para sus controles, una o dos veces por semana.
“La primera vez que realizamos este procedimiento hubo miedo —reconoce el doctor Mejía—. La comunidad médica, incluso, se mostraba un poco desconfiada. Pero superamos el reto”. Dice, también, que ser los únicos en la materia tiene desventajas. “Nuestra generación va a pasar, por eso es importante que haya un programa nacional de entrenamiento para nuevos médicos, para que la técnica se expanda y no desaparezca”.
***
—A veces veo a mi bebé y me sorprendo —dice Liz Arana—. Qué bárbaro, cómo pasa el tiempo. La veo y me froto las cicatrices.
Luciana Milagros ha cumplido dos años sin desarrollar hidrocefalia, lo más temido en estos casos. Logró sentarse a los siete meses, caminó después del año, ya pronuncia algunas palabras. La realidad de los demás pequeños intervenidos es similar, lo que representa el éxito del INMP y sus médicos.
—Como llevé un embarazo deseado, no dudé en optar por este procedimiento para salvarla. Los miedos se ponen en una balanza y, en esa balanza, siempre pesa más el amor.
Liz y las otras nueve pacientes que optaron por esta cirugía integran un grupo de WhatsApp, donde comparten anécdotas y mensajes alentadores. Es casi un diario. El diario de las madres que llevan con aplomo dos cicatrices en el vientre.
Recetas

Tallarines verdes peruanos: receta clásica deliciosa (VIDEO)

Cómo preparar un arroz con pollo tradicional riquísimo (VIDEO)

Sudado de pescado (VIDEO)

Escabeche de pollo receta: fácil y buenazo (VIDEO)
Ofertas

Cineplanet
CINEPLANET: 2 entradas 2D + 2 bebidas grandes + Pop corn gigante. Lunes a Domingo
PRECIO
S/ 47.90
Perulandia
PERULANDIA: FULL DAY + Piscinas + S/. 35 o S/.40 de VALE DE CONSUMO + Perusaurus y más. Según elijas
PRECIO
S/ 59.90
Soho Color Salón & Spa
Alisado Brasilero para todo largo con opción a corte. Elige local
PRECIO
S/ 99.90
La Bistecca
ALMUERZO O CENA BUFFET + Postre + 1 Ice tea de Hierba luisa en sus 4 LOCALES
PRECIO
S/ 85.90


