Reinfección de COVID-19: cuando la segunda es más grave que la primera
Una cepa diferente de coronavirus, una posible “dosis muy alta” de virulencia. Expertos de América y Europa exponen lo que se sabe acerca de la reinfección y sus efectos sobre la vacuna.
- Científicos de EE.UU. crean un diamante que mantiene fríos los dispositivos electrónicos, como los celulares, ante el calor
- Científicos de EE.UU. crean un material de acero que protegería edificios y puentes durante un terremoto: no necesita electricidad

De los más de 40 millones de casos por coronavirus en el mundo, pocos han sido reportados como reinfección. Los pacientes con este cuadro siguen siendo atípicos; sin embargo, los recientes reportes de segundas infecciones más graves que las primeras suscitan interrogantes en la comunidad científica y ponen en vilo a la población.
Paul Cárdenas, microbiólogo e investigador de la Universidad San Francisco de Quito, revela que a nivel global hay un total de 26 casos de reinfecciones por COVID-19 comprobados. Dos de estos —en Ecuador y Estados Unidos, respectivamente— han demostrado tener síntomas más severos que la primera vez. En Países Bajos, un tercer caso propició la muerte de una paciente que tenía enfermedades preexistentes.
“Con este virus sabemos poco sobre cómo responde el sistema inmunitario. Entonces, tenemos que seguir investigando qué es lo que pasa y por qué en algunas personas la segunda infección es más grave”, precisa Cárdenas para La República.
Solo dos confirmados
A inicios de setiembre, Cárdenas y un equipo de científicos de la Universidad San Francisco de Quito anunciaron la primera reinfección de COVID-19 en Ecuador y Sudamérica. Pero la sorpresa no se limitaba solo a ello, el paciente de 46 años había presentado un segundo contagio más severo. En su primer episodio, en mayo, el hombre solo tuvo dolor de cabeza, congestión nasal y cansancio. Se sometió a una prueba PCR en el Instituto de Microbiología de la universidad y dio positivo. Ya en junio el paciente se encontraba recuperado y un nuevo test arrojó negativo.
Un mes después, los síntomas regresaron con mayor gravedad: fiebre de 38,5° C, dificultad para respirar, tos y fuerte dolor de espalda. Además, duraron una semana. El hombre dio positivo nuevamente a una prueba PCR. Los científicos, que habían guardado la primera muestra tomada en mayo, hicieron comparaciones y revelaron que se trataba de otra cepa. Comprobaron que se debía a una reinfección.
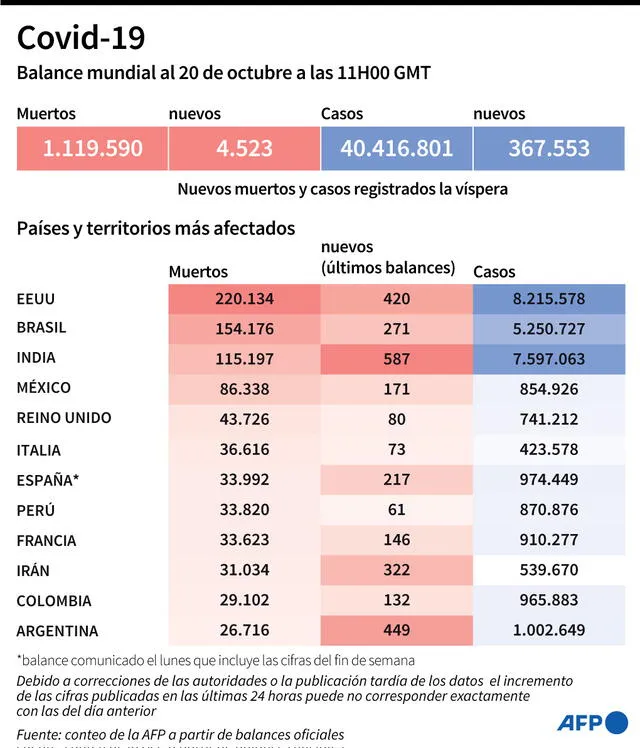
Balance mundial de la pandemia del nuevo coronavirus el 20 de octubre a las 11H00 GMT. Infografía: AFP
En Nevada, Estados Unidos, ocurrió un caso similar. Un joven de 25 años dio positivo por primera vez en abril de 2020. Presentó dolor de garganta, tos, cefalea, náuseas y diarrea por diez días. Dos pruebas PCR demostraron que había eliminado el coronavirus de su cuerpo el 9 y el 26 de mayo, respectivamente. El 28 de ese mes, nuevamente aparecieron síntomas, esta vez más intensos.
Mark Pandori, autor del estudio que reporta el caso, describe que el paciente debió ser hospitalizado debido a un cuadro de hipoxia. En esa segunda ocasión, los investigadores confirmaron que la cepa que provocó la infección era distinta. Sin embargo, no se explicaban qué hizo que la reinfección fuera más grave.
Inmunidad no garantizada
“No sabemos por qué pasa esto exactamente. Una de las posibilidades es que pueda ser otra cepa que tenga una dosis muy alta de virus”, señala Pandori a La República. Esta carga superior de virus, indica el científico, podría hacer posible que, en una segunda infección, las defensas generadas después del primer contagio sean destruidas.
“Una infección previa no necesariamente protege contra futuros contagios”, agrega el experto.
Paul Cárdenas da otra opción. “Puede ser que la primera enfermedad no produjo una respuesta inmune adecuada y la segunda se comportó como un evento independiente, no como consecuencia de algo más grave necesariamente”, afirma.
Esta teoría guarda relación con otros estudios que respaldan la pérdida de anticuerpos protectores en corto tiempo. Incluso, se cree que algunos pacientes no llegan a desarrollarlos, pero son casos excepcionales.
“Estos pacientes (reinfectados) pueden tener algún tipo de problema inmunológico (...). Necesitamos estudiar más sus sistemas inmunitarios y ver qué pasó en la primera versus la segunda infección”, resalta el microbiólogo de Ecuador.
Testimonios de la reinfección
Uno de esos casos excepcionales vivientes es Ramon Valls, un reumatólogo del Hospital de Palamós en Girona (España). Tuvo COVID-19 en marzo con síntomas leves, regresó al trabajo y a fines de agosto se contagió nuevamente, pero con más intensidad.
Luego del primer episodio “benigno”, como lo califica el médico en conversación con este diario, tuvo una segunda infección más grave y piensa que fue “por haber estado sometido antes a una carga viral más intensa o que fuera otra cepa del virus más agresiva”.
“En mi caso, la cepa del segundo episodio ha sido distinta de la que había en España en el mes de marzo”, indica Valls, quien también es médico del Palamós Club de Fútbol, parte de la Primera Catalana.
Valls, de 62 años, es deportista y en su primera infección solo presentó cansancio, fiebre y poco más, pero indicó que en la segunda “fue mucho más grave por la afectación pulmonar”.
Entre sus síntomas destacaron la fiebre, que llegó a ser de 39° C axilar, anosmia (pérdida completa del olfato), malestar general músculo esquelético, disnea progresiva y distrés respiratorio severo.
“Tuve neumonía bilateral severa que comportó una insuficiencia respiratoria aguda que por muy poco no requirió intubación orotraqueal —una técnica agresiva usada habitualmente en servicios de urgencias—. Tuve que estar hospitalizado durante 18 días en unidad de semicríticos, perdí seis kilogramos de peso y una disminución de masa muscular importante”, relató.
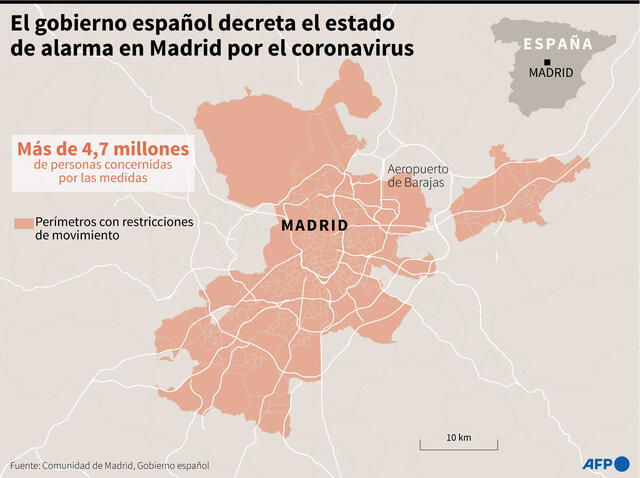
El Gobierno de España tuve que decretar el estado de alarma en zonas de Madrid para frenar la COVID-19. Infografía: AFP
La Organización Mundial de la Salud (OMS) aclaró que los casos de reinfección representan un número muy reducido de los 40 millones de personas que han tenido coronavirus a nivel mundial. Y aún así, en España, hubo otro sanitario que pasó por esta situación.
Jacobo Cabañas, jefe de Estudios y de Sección en el madrileño Hospital Ramón y Cajal, publicó un hilo en Twitter a finales de abril para exponer lo acontecido en un momento en el que España sufría los embates del SARS-CoV-2.
En marzo dio positivo en una prueba PCR, se reincorporó a sus labores tras haber dado negativo el 27 de ese mes. A pesar de que tomó las medidas de seguridad, en abril comenzó con síntomas de faringitis, tos y ligera diarrea.
“El cuadro empeora con aumento principalmente de tos, sin afectación general ni fiebre. La tos es tan llamativa que me piden que me vaya a casa”, escribió en la red social. El 29 de abril dio positivo nuevamente.
Casi no tuvo tos ni otros síntomas e inclusive su segundo contagio le duró poco más de una semana, mientras que el primero fue de 72 horas.
Implicaciones a las vacunas
La comunidad científica internacional avanza a contrarreloj para dar con una vacuna segura y efectiva. Ahora con la preocupación de la reinfección, nacen dudas sobre las consecuencias que puede dejar en este largo proceso.
“Las vacunas pueden tardar mucho más de lo que creemos y como se sabe que hay varias cepas del virus también será difícil encontrar una vacuna muy efectiva”, recalcó el doctor Valls.
Los científicos resaltaron que la tasa de mutación del actual coronavirus es baja, al igual que su tasa de letalidad. No obstante, arguyen que es necesario considerar la protección frente a nuevos contagios y la gravedad clínica de los pacientes.
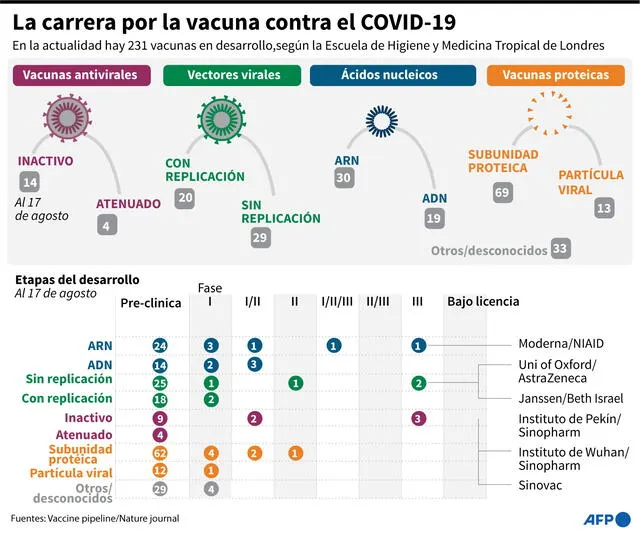
Los principales enfoques de las vacunas en desarrollo contra la COVID-19. Infografía: AFP
“Si bien se necesitan más investigaciones, la posibilidad de reinfecciones podrían tener implicaciones significativas para nuestro conocimiento de la inmunidad de la COVID-19, especialmente en ausencia de una vacuna efectiva”, reconoció Pandori.
Recomendaciones contra la COVID-19
Ahora que ya forma parte de los 30 millones de personas que se han recuperado de la COVID-19 en el planeta, Cabañas enfatiza que aún resta mucho por aprender en esta pandemia. “No te confíes aunque lo hayas pasado, puede volver”, señaló.
“Si hay síntomas, es necesario nueva PCR aunque hayas negativizado y tengas anticuerpos”, agregó este oncólogo quirúrgico en Twitter.
En la misma línea, Cárdenas expresó que, aunque se haya sobrepasado el virus, las personas “tienen que ponerse una vacuna, porque no se sabe quiénes están protegidos y quiénes han desarrollado una respuesta inmune y por cuánto tiempo”.
“Sabemos que por lo menos dura 4-6 meses si se ha contagiado, pero obviamente con una vacuna que dure más de un año es mucho mejor. Entonces en salud pública tenemos que tener en cuenta que a pesar de tener COVID-19, hay que vacunarse”, subrayó el experto.
La propia OMS reconoció que todavía se desconoce cuánta es la duración de los anticuerpos producidos por el sistema inmune tras haber estado en contacto con el SARS-CoV-2.
A principios de mes, la directora técnica de la agencia de Naciones Unidas para la COVID-19, Maria Van Kerkhove, anunció que ya crearon un grupo para examinar los casos de reinfección.
COVID-19, últimas noticias:
- Descubren que el SARS-CoV-2 usa una vía alterna para infectar más el organismo
- Enjuagues bucales pueden inactivar cepa parecida a la COVID-19, según investigación
- Sputnik V: Rusia firmará acuerdo con Perú para distribuir su potencial vacuna contra la COVID-19
- Riesgo y gravedad de la COVID-19 aumentan según el tipo de sangre, sostienen los científicos





















